MÁY GÂY MÊ
Bs. Nguyễn tấn Phước
I. ĐẠI CƯƠNG :
Chức năng căn bản của máy gây mê (Anesthesia Machine) là chuẩn bị một hổn hợp khí để cung cấp cho bệnh nhân. Máy thở giúp thông khí áp lực dương cho bệnh nhân. Hệ thống monitoring giúp theo dõi chức năng của hệ thống và những thông tin về bệnh nhân. Kiến thức căn bản về máy gây mê rất cần thiết, giúp người làm công tác GMHS tự tin, cảnh giác nhưng thoải máy khi sử dụng máy đạt hiệu quả điều trị cao nhất.
Bs. Nguyễn tấn Phước
I. ĐẠI CƯƠNG :
Chức năng căn bản của máy gây mê (Anesthesia Machine) là chuẩn bị một hổn hợp khí để cung cấp cho bệnh nhân. Máy thở giúp thông khí áp lực dương cho bệnh nhân. Hệ thống monitoring giúp theo dõi chức năng của hệ thống và những thông tin về bệnh nhân. Kiến thức căn bản về máy gây mê rất cần thiết, giúp người làm công tác GMHS tự tin, cảnh giác nhưng thoải máy khi sử dụng máy đạt hiệu quả điều trị cao nhất.
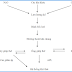
II. HỆ THỐNG PHÂN PHỐI KHÍ (The gas delivery system) :
A. Cung cấp khí :
1. Khí tường (Piped gases) : Áp lực trung bình 50 – 55 psi (pounds per square inch). Hệ thống ống và đầu cắm theo tiêu chuẩn màu và hình dạng. Cẩn thận thử lại đúng loại khí khi vừa mới xây dựng phòng mổ. DISS (Diameter Index Safety System). Đồng hồ đo áp lực khí vào máy gây mê (pipeline pressure gauge).
2. Bình khí phụ (Cylinder) : Trong trường hợp có vấn đề của nguồn cung cấp khí. Bình oxy áp lực 2,200 psi # 625L. Khí nén áp lực 1,800 psi # 630L.
3. Điều hòa áp lực (Pressure regulators) : Hệ thống điều hòa áp lực bình khí phụ xuống khoãng 45 psi. PISS (Pin Index Safety System)
4. Van kiểm tra ngăn ngừa dò rĩ từ các nguồn khí khác khi không gắn bình khí phụ.
5. Điều hòa áp lực mức hai (Second stage pressure regulator) : Điều hòa áp lực oxy 12 – 16 hay 29 psi (3, 4, 5).
5. Những thiết bị an toàn khi thiếu áp lực oxy cung cấp (Oxygen supply pressure failure safety devices) :
a. Fail-safe valve :
+ Pressure-sensor shut off valve - Ohmeda. Nguyên tắc ngưỡng : Khi áp lực oxy < 20 psi ngưng hoàn toàn cung cấp khí N2O.
+ Oxygen failure protection device – OFPD – NA Drager. Nguyên tắc tỷ lệ : giãm khí N2O và các khí khác dựa vào tỷ lệ áp lực oxy giãm, . Kết quả là làm ngưng sự cung cấp N2O và các khí khác khi áp lực khí oxy < 12 psi (5).
b. Hệ thống báo động thiếu cung cấp oxy (Oxygen supply failure alarm system) : Khi áp lực oxy < 30 psi, hoạt hóa báo động bằng âm thanh ít nhất là 7 giây, khi bật và tắt máy gây mê (5).
CHÚ Ý :
+ Kiểm tra khí trong tường trước khi sử dụng, tránh nhầm lẫn lúc xây dựng. Hệ thống chống nhầm lẫn màu và hình dạng ổ cắm.
+ PISS Hệ thống chống nhầm lẫn cho bình khí phụ. Không mở bình khí phụ khi sử dụng nguồn Oxy tường.
B. Van kiểm soát lưu lượng và lưu lượng kế (Flow control valves and flowmeters) : Kiểm soát và đo lưu lượng khí tới vị trí thoát khí chung.
1. Van kim (Needle valve) : Kiểm soát lưu lượng của từng loại khí. Nhằm giãm áp lực khí xuống gần bằng áp lực khí quyễn (1).
2. Lưu lượng kế (Flowmeter) : Ống Thorpe. Mỗi loại khí có một lưu lượng kế và phao riêng.
Phao dài đọc ở đỉnh, phao dạng tròn đọc ở vị trí trung tâm. Phao dài có khía để giữ sự ổn định khi lơ lững.
Bộ phận chặn phao phía trên giúp không tắc nghẽn khí ra khỏi lưu lượng kế và giúp quan sát phao khi ở vị trí cao nhất. Bộ phận chặn phao phía dưới giúp giữ phao ở vị trí trung tâm khi ngắt lưu lượng kế (6).
Lưu lượng kế Oxy luôn luôn ở cuối dòng để tránh hiện tượng dò rĩ khí gây ra cung cấp khí ít oxy cho bệnh nhân. Mức thấp nhất của oxy từ 150 – 200 ml/p.
Nút vặn (Control knob) oxy có khía, lồi ra và lớn hơn các nút khác, các nút có thanh chắn tránh chạm làm thay đổi thông số (1, 2, 3,4, 5, 6) các nút đều được phân biệt dựa vào màu sắc và tên từng loại khí (4). Mỗi khí có 2 ống và 1 van, ống thứ nhất cho phép đo chính xác lưu lượng thấp < 1 L/p, ống thứ hai có lưu lượng 10 – 12 L/p.
C. Bình bốc hơi (Vaporizer) :
Nguyên tắc hoạt động của bình bốc hơi là cho một phần của luồng hổn hợp khí qua buồng bốc hơi và quay trở lại vòng lưu lượng chính. Nồng độ tùy thuộc vào lượng khí đi qua buồng bốc hơi.
Có hệ thống bù trừ cho sự thay đổi nhiệt độ khi bốc hơi. Bình bốc hơi hoạt động chính xác trong khoảng nhiệt độ + 15 - + 35oC.
Có hệ thống chống nhầm lẫn khi đổ thuốc mê vào bình do mỗi bình chỉ bốc chính xác cho một loại thuốc mê. Cơ chế khóa làm đầy với thuốc mê đặc hiệu (agent-specific keyed filling mechanism) : Dụng cụ làm đầy với thuốc mê đặc hiệu (agent-specific filling device) và bình thuốc mê với cổ bình với thuốc mê đặc hiệu (agent-specific collar).
Vị trí bình bốc hơi nằm giữa đồng hồ lưu lượng và vị trí thoát khí chung tránh nguy cơ gây ngộ độc thuốc khi sử dụng oxy khẩn.
Khóa liên động giúp chỉ sử dụng được một loại thuốc mê trong một thời điểm.
Vị trí các bình bốc hơi : Dựa vào áp lực bay hơi và độ mạnh của thuốc mê, vị trí các bình bay hơi nên sắp xếp theo thứ tự từ đầu nguồn đến cuối nguồn : Sevoflurane, Isoflurane, Halothane. Nếu không có hệ thống khóa liên động.
Không làm nghiêng bình vì thuốc mê tràn vào phần khí bắt cầu dể gây ngộ độc do quá liều (2, 3, 4, 5,6).
D. Van kiểm tra (check valve) : Nằm dưới nguồn của bình bốc hơi tránh hiện tượng dội ngược khí mê (pumping effect) khi dùng máy thở hay nguồn oxy khẩn gây ngộ độc do quá liều. Một số bình bốc hơi có hệ thống chống dội ngược khí, không cần van kiểm tra này.
E, Vị trí thoát khí chung (Common gas outlet) :
Là nơi khí thoát ra khỏi máy gây mê, có ống cung cấp khí nối qua hệ thống thở. Có thiết bị giữ dạng thanh hay thiết bị giữ với lò xo và móc.
F. Oxy khẩn (Oxygen flush valve) :
Cung cấp oxy 100% với áp lực 45 – 55 psi và lưu lượng 40 – 60L/phút. Dể gây chấn thương do áp lực khi bệnh nhân được đặt NKQ.
CHÚ Ý :
+ Máy gây mê không thẳng đứng sẽ làm sai lệch kết quả của lưu lượng kế, và nồng độ bốc hơi thuốc gây mê (4, 5).
+ Khi hư một thành phần : Ống khí, phao, thang đo khí thì phải thay toàn bộ một khối.
+ Oxy khẩn dể gây tổn thương áp lực, đặt biệt khi đang thở máy (thì hít vào) (2) hay nối với ống NKQ. Nếu bình bốc hơi đặt sau ống thoát khí chung sẽ gây ngộ độc thuốc mê (5).
+ Bình bốc hơi không được châm quá đầy, không được nghiêng bình khi di chuyển, đậy chặt nắp bình tránh dò rĩ.
+ Nếu nghi ngờ thuốc tràn đầy bình bốc hơi phải được đuổi sạch bằng cách cho oxy qua với vận tốc 10 L/p, không dùng oxy khẩn, bình bốc hơi đặt ở nồng độ tối đa (5, 6).
III. HỆ THỐNG THỞ (Breathing systems) :
Thường sử dụng hệ thống đường vòng. Hệ thống T (Mapleson D và F) được sử dụng cho trẻ vì kháng lực thấp và khoảng chết nhỏ.
A. Hệ thống đường vòng (The circle system) : Có bình vôi để tránh hít vào khí CO2 của khí thở ra. Giúp sử dụng lưu lượng thấp, tiết kiệm thuốc mê bốc hơi và giữ ấm và ẩm khí lưu thông. Hệ thống bao gồm bình vôi, 2 van một chiều, ống nối Y, bóng dự trữ, van điều chỉnh giới hạn áp lực.
1. Bình vôi (Carbon dioxide absorber) : Sodalime hay Baralyme. Khi gắn kết với CO2 hình thành CaCO2 phóng thích nhiệt và nước. Chỉ thị màu làm thay đổi màu vôi giúp nhận biết vôi đã hết hấp thu CO2. Thay bình vôi khi đã đổi màu từ 25% – 50%.
2. Van 1 chiều (One-way valves or unidirectional valves) : Hít vào và thở ra nhằm tránh hít lại khí thở ra chưa đi qua bình vôi.
3. Ống nối Y ( Y-piece adaptor) : Nối hai nhánh hít vào và thở ra tới bệnh nhi.
4. Bóng dự trữ và van APL (Reservoir bag and Adjustable Pressure Limiting valve) : Đặt ở vị trí nhánh thở ra. Bóng dự trữ tích lũy khí giữa những lần hít vào. Dùng để theo dõi khi bệnh nhân tự thở và giúp thở bằng tay. Sơ sinh : 500 ml, 1 – 3 tuổi : 1L, hơn 3 tuổi : 2L. van APL được sử dụng để kiểm soát áp lực trong hệ thống thở và cho phép khí dư thoát ra ngoài. Cho phép điều chỉnh áp lực mở hoàn toàn , cho bệnh nhân tự thở, 1 – 3 cm nước, và đóng hoàn toàn > 75 cm nước. Chú ý khi giúp thở bằng tay phải cẩn thận áp lực do van đóng hoàn toàn hay một phần.
B. Hệ thống T : Là hệ thống hít lại chỉ có một nhánh. Lưu lượng khí sử dụng 2 – 3 lần thông khí phút để tránh hít lại khí thở ra khi bệnh nhân tự thở.
1. Mapleson D : Hệ thống nữa kín có bóng dự trữ và van điều chỉnh giới hạn áp lực.
2. Bain : Là Mapleson D có hai ống dẫn khí hít vào và thở ra đồng trục. Khí hít vào được sưỡi ấm bởi khí thở ra. Kiểm tra dò rĩ trước khi sử dụng được mô tả bởi Petrick. Bịt đầu ra của hệ thống Bain và cho lưu lượng khí lớn vào làm đầy bóng dự trữ. Mở đầu ra, vặn oxy khẩn. Hiệu ứng Venturi hút khí trong ống thở ra làm xẹp bóng. Nếu có dò rĩ, khí sẽ thoát từ ống hít vào và không làm xẹp bóng dự trữ (6).
3. Mapleson F : Jackson-Rees cải tiến của Ayres T-piece hay Mapleson E rất hữu ích ở trẻ em và sơ sinh. Bóng dự trử ở cuối ống thở ra. Giúp thở bằng tay có thể cảm nhận được sức đàn hồi của phổi bệnh nhi. Người làm gây mê lúc nào cũng phải gần bên bệnh nhân khi giúp thở (2).
CHÚ Ý :
+ Lưu lượng khí = 2 – 3 lần thông khí phút. Tránh tình trạng hít lại khí thở ra khi sử dụng hệ thống Mapleson.
+ Không được sử dụng hệ thống đường vòng để trẻ dưới 20 Kg tự thở. Dẫn đến suy hô hấp do kháng lực đường thở cao.
+ Chú ý van APL phải mở đúng áp lực khi giúp thở bằng tay.
IV. MÁY GIÚP THỞ (Ventilator) :
A. Máy giúp thở theo quy ước sử dụng bóng giúp thở xẹp xuống trong hộp kín. Được vận hành bằng oxy hay khí nén. Sử dụng máy lưu lượng có chu kỳ thời gian. Dò rĩ bong giúp thở gây ra chấn thương do áp lực do khí vận hành có áp lực cao (2).
B. Máy thở lưu lượng : Đưa một lượng thể tích khí thường lưu bất chấp những thay đổi về sức đàn hồi của phổi. Dễ gây tổn thương do áp lực.
C. Máy thở áp lực : Ít gây tổn thương do áp lực, đặc biệt ở trẻ em và bệnh nhân có bệnh phổi.
D. Những máy thở hiện đại với nhiều kiểu thở phức tạp : Áp lực dương cuối kỳ thở ra (PEEP), Kiểm soát áp lực (Pressure control), Nâng đở áp lực (Pressure Support), Thở áp lực dương ngắt quãng đồng bộ (Synchronized Intermittent Mandatory Ventilation- SIMV), và Hô hấp đảo ngược (Inverse ratio ventilation).
CHÚ Ý :
+ Thủng bóng máy giúp thở dể gây chấn thương áp lực. Do sự dò rĩ khí từ bộ phận khí nén sang khí thở của bệnh nhân (bóng treo đi xuống khi thở ra).
+ Bóng máy giúp thở đặt không đúng vị trí gây dò rĩ, dẫn đến việc thông khí không hiệu quả. Phát hiện nhờ vào hệ thống đo nồng độ oxy khí hít vào (tăng hay giãm đột ngột).
+ Sút đường ống có thể xãy ra, nhiều nhất là ở ống nối Y, ở trẻ em do gắn capnograph. Phát hiện nhờ sự cảnh giác của người làm GMHS. Hệ thống báo động áp lực, với giới hạn báo động < 5 cm H2O so với áp lực đỉnh hít vào (PIP : Peak Inspiratory Pressure) (6). Hệ thống báo động thể tích, với giới hạn báo động trên vả dưới gần với thể tích khí thở ra. Capnograph rất hiệu quả để theo dõi sự toàn vẹn của hệ thống ống thở (6).
+ Tắt nghẽn đường thở : Xoắn ống NKQ, tắt hệ thống dẫn khí thải, lọc phổi ở đường ống thở ra. Phát hiện nhờ hệ thống theo dõi áp lực.
+ Van giãm áp máy thở hư hỏng hay hệ thống hút khí thải quá mạnh ảnh hưởng tới áp lực khí trong đường thở. Thông khí không đủ hoặc chấn thương áp lực (6).
V. NHỮNG ĐẶC ĐIỂM AN TOÀN :
Các báo động đều thể hiện bằng âm thanh (nghe) và trên màn hình (nhìn).
A. Báo động oxy bằng âm thanh : Đặt ở hệ thống áp lực cao. Tiếng còi khi áp lực oxy > 0 và < 25 psi.
B. Van an toàn khi thiếu oxy (fail safe valve). Đặt ở hệ thống áp lực cao của đường N2O, mở van khi áp lực oxy < 25 psi làm tắc đường cung cấp N2O (1, 4). Xem phần II.A.5.
C. Kiểm soát tỷ lệ Oxy : Hệ thống nối cơ học giữa các nút vặn của lưu lượng kế oxy và N2O, không cho phép đặt tỷ lệ oxy hít vào < 25% (1).
D. Báo động áp lực :
1. Báo động áp lực thấp : Khởi động khi áp lực trong hệ thống dưới áp lực khí quyển hay không có áp lực. Xãy ra khi sút ống trong hệ thống hay có dò rĩ lớn, lúc tắt máy gây mê cuối ngày làm việc. Áp lực trong hệ thống âm do máy hút khí thải bị trục trặc hay bệnh nhân hít vào nhưng bị tắc nghẽn.
2. Báo động áp lực cao : Tùy người đặt : Xãy ra khi tắc nghẽn ở trong hệ thống ống hay ống NKQ, hoặc thay đổi compliance phổi.
3. Báo động áp lực liên tục : Khi áp lực trong hệ thống tăng liên tục kéo dài vài giây. Đóng van APL, van giãm áp trục trặc, hay tắc nghẽn đường hút khí thải.
VI. HỆ THỐNG THẢI KHÍ (Scavenging system) :
Hệ thống khí thải cho phép đưa khí thải ra khỏi phòng mổ hay được xử lý trước khi thải ra môi trường. Nồng độ thuốc mệ trong môi trường phòng mổ không được vượt quá 2 ppm (parts per million).
A. Hệ thống thu khí (Collecting system) : Nhận khí thải từ van APL, van thở ra của máy thở, bộ phận phân tích khí mê.
B. Hệ thống thuyên chuyển (Transfer system) : Là những ống nối hệ thống thu khí và hệ thống nhận khí.
C. Hệ thống nhận khí (Receiving system) :
1. Hệ thống mở : Gồm một hộp dự trử để hở ra khí quyển ở một đầu. Một hệ thống hút trong hộp dự trử hút khí thải ra ngoài.
2. Hệ thống kín : Gồm một bóng dự trử có các van giãm áp lực dương và âm để duy trì áp lực trong bóng trong phạm vi chấp nhận được.
D. Hệ thống thải (Disposal system) :
1. Hệ thống thụ động : Gồm các ống đường kính lớn dẫn khí thải ra mội trường bên ngoài.
2. Hệ thống chủ động : Ở các bệnh viện lớn, được thực hiện bởi hệ thống hút chân không, bơm, hay các hệ thống Venturi.
CHÚ Ý :
+ Tắt nghẽn đường dẫn khí thải gây tổn thương áp lực.
+ Áp lực hút quá cao gây tắt van giãm áp máy thở gây chấn thương áp lực.
VII. PHÂN TÍCH KHÍ (Gas analysis) : Theo dõi nồng độ oxy, CO2, các khí mê trong hệ thống thở.
1. Masscspectrometry : Khí mê được trích ra từ ống nối Y và tới phòng trung tâm phân tích kết quả. Phân tích cho nhiều phòng mổ, kết quả nhanh.
2. Phân tích bằng tia hồng ngoại (Infrared analysis) : Không sử dụng theo dỏi oxy.
3. Phân tích oxy :
a. Polarographic oxygen analyzers :
b. Galvanic hay fuel cell analyzers :
c. Paramagnetic analyzers :
VIII. NHỮNG PHẦN PHỤ KHÁC :
1. Những phương tiện thông khí áp lực dương : Bóng tự phồng (self-inflating bag).
2. Dụng cụ làm ẩm :
a. Làm ẩm bằng nước (Water bath humidifier) : Nguy cơ nhiệt độ tăng quá cao.
b. Làm ẩm bằng ngưng tụ (Condenser humidifier) : Làm tăng kháng lực đường thở, có thể lọc được vi trùng, virus. Chọn tùy vào cân nặng trẻ.
3. Van PEEP (Possitive End Expiratory Pressure) : Được gắn vào đường khí thở ra.
4. Hệ thống quản lý thông tin vi tính hóa (Computerized information management systems) : Phiếu gây mê điện tử giúp không còn ghi chép, thu nhập và truy xuất dữ liệu qua kết nối mạng, kết nối Internet truy cập mạng toàn cầu trong lúc làm việc để trao đổi, tìm thông tin, …
IX. KIỂM TRA MÁY TRƯỚC KHI GÂY MÊ :
Là động tác bắt buộc trước khi sử dụng máy cho lần gây mê đầu tiên trong ngày. Tùy vào từng loại máy gây mê khác nhau. Đọc kỹ hướng dẫn sử dụng máy (4,5, 6).
X. MÁY GÂY MÊ HIỆN ĐẠI (Anesthesia Work station) :
A. Giao diện điện tử (Electronic interfaces) : Linh hoạt và chính xác để đo lường và thao tác thực hiện các lệnh.
B. Nhiều báo động do hiệu quả an toàn cao hơn.
C. Ít kết nối bên ngoài hơn : Làm giãm nguy cơ sút ống, gắn sai ống, gập ống hay các sự cố khác.
D. Máy tự động kiểm tra (Automated machine self-checkout) : An toàn hơn và đở mất thời gian cho người làm GMHS.
E. Thu nhập dữ liệu tốt hơn bằng hệ thống vi tính.
XI. KẾT LUẬN :
Máy gây mê là một phương tiện hiện đại, phức tạp và đắt tiền, đòi hỏi ngưởi sử dụng phải có kiến thức tối thiểu cũng như các phương tiện cần thiết kèm theo của cơ sở y tế. Máy cần phải được kiểm tra cẩn thận, tỉnh táo cảnh giác trong lúc sử dụng và sử dụng thường xuyên thì mới đạt hiệu quả điều trị tốt nhất.
Tài liệu tham khảo :
1. Greg Ginsburg and Jane C.Ballantyne. The Anesthesia Machine. In : Peter F.Dunn, M.D. Clinical Anesthesia Procedures of the Massachusetts General Hospital. Lippincott Williams & Wilkins. Seventh Edition, 2007. P : 135 – 147.
2. G.Edward Morgan, Jr.,M.D. Maged S. Mikhail, M.D. The Anesthesia Machine. In : G.Edward Morgan, Jr.,M.D. Maged S. Mikhail, M.D. Clinical Anesthesiology. 1996. P : 37 – 49.
3. Jerry A.Dorsch, M.D., Susan E.Dorsch, M.D. Chapter 3 : The Anesthesia Machine. In : Jerry A.Dorsch, M.D., Susan E.Dorsch, M.D. Understanding Anesthesia Equipment. Construction, Care and Complications. William & Willkins. Third Edition. 1994. P : 51 – 90.
4. J. Jeff Andrews. Chapter 22 : Delivery Systems for Inhaled Anesthetics. In : Paul G Barash et.al, Kelley et.al., Silverman et.al. The Lippincott-Raven Interactive Anesthesia Library on CD-ROM Version 2.0. 1997.
5. James B.Eisenkraft. Anesthesia Delivery System. In : David E.Longnecker, M.D., John H. Tinker, M.D., G.Edward Morgan, Jr., M.D. Principles and Practice of Anesthesiology. Mosby. Second Edition. 1998. P : 1011 – 1063.
6. J. Jeff Andrews. Inhaled Anesthetic Delivery Systems. In : Ronald D. Miller, M.D. Anesthesia. Churchill Livingstone. Fifth Edition. 2000. p : 174 – 206.